טיפול בבני זוג עם בעיית פריון
קצת על אי פריון
אי פריון הינו מצב רפואי ייחודי בשל העובדה שהוא מערב זוג אנשים ולא אדם בודד.
אי פריון מוגדר כחוסר הצלחה של זוג להרות לאחר 12 חודשים של קיום סדיר של יחסי מין (ללא שימוש באמצעי מניעה כמובן), בנשים מתחת לגיל 35.
כאשר תקופה זו מתקצרת ל 6 חודשים בנשים מעל גיל 35.
אסכולה אחרת דוגלת בשימוש במונח 'תת פריון' כל עוד לא בוצע בירור שהוכיח עקרות של אחד מבני הזוג.
Fecundability – הינה הסיכוי להרות במחזור חודשי יחיד. מונח זה מהווה מדד מדויק יותר לפריון, מכיוון שמביא לידי ביטוי את דרגת אי הפריון.

הסיבות לאי פריון
מתוך מספר מחקרים שערך ארגון הבריאות העולמי (WHO), שכלל 8500 זוגות שסבלו מאי פריון עולה כי במדינות המפותחות שיעור אי הפריון כתוצאה מגורם נשי בלבד עומד על כ-40%, כתוצאה מגורם גברי בלבד על כ-10%-20%, כתוצאה מגורם משותף גברי ונשי כ-30% נוספים, כאשר 10%-15% הנותרים הוגדרו כאי פריון בלתי מוסבר.
אי פריון נשי
ניתן לחלק את הסיבות לאי פריון האישה לפי הקטגוריות הבאות:
שחלות
- הפרעה בביוץ – היעדר ביוץ (Anovulation) או ביוצים מרוחקים אחד מהשני (Oligoovulation) גורמים לאי פריון מהסיבה הפשוטה שהביצית אינה זמינה כל חודש בחודשו להפרייה, כפי שמתרחש באופן נורמלי. נשים, אשר המחזור החודשי שלהן הינו סדיר, ובמיוחד אם הווסת מלווה בסימפטומים כגון רגישות בשדיים, כאבים ונפיחות (סימפטומים המכונים Molimina), בדרך כלל מבייצות בתדירות חודשית.
- ירידה תלויית גיל בתפקוד השחלה – גיל האישה מהווה אולי את הפקטור החשוב ביותר לפוריותה. הירידה ב Fecundability עם הגיל נובעת משילוב של הירידה בכמות ובאיכות הביציות.
נקודת הזמן בה קיימת הכמות המקסימלית של הביציות בשחלות הינה עוד בתקופה העוברית של האישה. בשבוע 20 של ההריון, ניתן למצוא כ-7 מיליון ביציות בשחלה, ומנקודה זו מתחיל תהליך מתמשך של התנוונות ביציות (אטרזיה), כאשר בזמן הלידה נותרות כמיליון ביציות, ובתחילת גיל ההתבגרות הכמות יורדת ל- 300,000 בקירוב. תהליך זה של אובדן הביציות מואץ סביב גיל 35 של האישה.
מלבד הגיל, ישנם גורמים נוספים אשר עלולים להביא לירידה במספר הביציות כגון: עישון, טיפול הקרנתי או כמותרפי ומחלות אוטואימוניות שונות.
נשים הסובלות מהידלדלות במאגר הביציות יכולות עדיין לבייץ באופן סדיר, אולם בד בבד לסבול מאי פריון לאור האיכות הנמוכה יותר של הביציות הנותרות בסופו של מאגר זה.
הסיבה לירידה באיכות הביציות נעוצה בתהליך חלוקת ההפחתה (מיוזה) אשר הביציות עוברות במהלך התפתחותן. במסגרת התהליך, יש צורך בהפרדה של מחצית מהכרומוזומים מהחצי השני ויצירת שתי ביציות בת, אשר כל אחת נושאת מחצית מהמטען הגנטי של ביצית האם.
תהליך הפרדה זה נפגם עם הגיל, עובדה שיוצרת ביציות עם מספר לא תקין של כרומוזומים, אשר בבוא העת לא יהיו מסוגלות להיות מופרות על ידי הזרע, להשתרש ברחם או להתפתח לעובר.
במידה והפגם הכרומוזומלי אינו כה חמור ולכן מאפשר את קיומם של התהליכים הללו, יוולד ילד הלוקה בתסמונת בהתאם לפגם הספציפי (לדוגמא – עודף בכרומוזום 21 שיגרום לתסמונת דאון).
חצוצרות
חסימה בחצוצרות והידבקויות באגן עלולות למנוע את המעבר הן של הביצית והן של הזרע לאורך החצוצרה.
הסיבה העיקרית לפתולוגיות הללו הינה זיהום אגני הנגרם ממחוללים העוברים באמצעות קיום יחסי מין לא מוגנים על ידי קונדום.
החיידקים השכיחים ביותר הינם כלמידיה וזיבה (גונוראה). גורמים נוספים העלולים לפגוע במעבר בחצוצרה כוללים אנדומטריוזיס (יורחב בהמשך), הידבקויות הנובעות מניתוח בטן או אגן, דלקת בטנית (פריטוניטיס) כתוצאה למשל מתוספתן מודלק שגרם לחור במעי ועוד.

רחם
פגיעה בהשרשה של העובר ברחם, בין אם כתוצאה מחסימה מכאנית, ובין אם כתוצאה מתפקוד לקוי של האנדומטריום (תאי האפיתל אשר אמורים לקלוט את העובר הצעיר ולהזין אותו על מנת שימשיך להתפתח), מהוות את הבסיס לסיבות הרחמיות לאי פריון.
- שרירנים. למרבית השרירנים אין השפעה על הפריון. השרירנים נחלקים על פי מיקומם לשלוש קבוצות עיקריות – סב סרוטיים ) Subserous) אשר בולטים אל מחוץ לרחם כלפי האגן, אינטרמורליים (Intramural) אשר ממוקמים בתוך דופן שריר הרחם, וסבמוקוזלים (Submucosal) אשר בולטים אל תוך חלל הרחם. לשרירנים הסבמוקוזלים בלבד קיימת השפעה כלשהי על הפריון, ככל הנראה במנגנון של הפרעה להשרשה של העובר. החדירה לחלל הרחם מעוותת את החלל, מפעילה לחץ על רירית הרחם (האנדומטריום), פוגמת באספקת הדם שלה ועלולה אף ליצור תהליך של דלקת מקומית. מטה-אנליזה של מחקרים שבדקו את ההשפעת של שרירנים מסוג זה והטיפול בהם על הפריון הדגימו עלייה משמעותית מבחינה סטטיסטית בשיעור ההריונות בנשים שעברו ניתוחים לכריתתם.10 בנוסף לכך, לשרירנים מסוג זה יש השפעה גם על תוצאות ההריון, בכך שמגבירים את הסיכון להפלות, לידות מוקדמות, מצגים פתולוגיים של העובר (כל מצג שאינו ראש) ועוד.
- מומים רחמיים – קיימים סוגים שונים של מומים במבנה הרחם, כאשר הנפוץ ביותר מבניהם הינו מחיצה רחמית. אין הוכחה שמומים אלו גורמים לירידה בפריון11 (קרי, הפרעה להרות), אלא קשורים בעלייה בסיכון להפלות חוזרות, לידות מוקדמות, מצגי עובר פתולוגיים וסיבוכי הריון נוספים.
- הדבקויות תוך רחמיות (סינדרום על שם אשרמן) – הדבקויות אלו הינן למעשה רקמת חיבור, שאינה אמורה להימצא ברחם, ועלולה לגרום לאי פריון, הן במנגנון של חסימה של חלל הרחם, והן על ידי החלפת רירית הרחם הבריאה, וכך לפגיעה בסיכויי ההשרשה. לרוב, התהליך הפתולוגי מתרחש כתוצאה מפגיעה יאטרוגנית (פגיעה הנגרמת כתוצאה מפעולה רפואית) המערבת את חלל הרחם, כגון גרידה.

צוואר הרחם
הריר הצווארי הייחודי המופרש סביב הביוץ מסייע למעבר הזרע מהנרתיק החומצי וה"עויין" לו, דרך הצוואר לכיוון הרחם.
מומים מולדים ונזק לצוואר הרחם (בין היתר כתוצאה מפרוצדורות רפואיות) עלולים לגרום לחסימתו, או לחוסר יכולת של צוואר הרחם להפריש את הריר התקין, וכך לפגוע בפריון.
יש לציין כי אטיולוגיות אלו אינן שכיחות.

אנדומטריוזיס
זוהי מחלה גינקולוגית כרונית, דלקתית ותלויית אסטרוגן, הנגרמת כאשר תאי רירית הרחם (אנדומטריום) נודדים אל מחוץ לרחם ומתמקמים באזורים שונים בגוף, בעיקר באזור האגן.
המחלה פוגעת בכ- 10% מהנשים בגיל הפריון, ומספר החולות בעולם מוערך בלא פחות מ-176 מיליון.
מחלה זו עלולה לגרום לכאבי אגן וגב קשים, אשר מחמירים במהלך הווסת, כאבים ביחסי מין, בעיות עיכול, קשיי פריון ועוד, ופוגעת באופן משמעותי באיכות החיים של החולות בה.
תאי האנדומטריום הנמצאים מחוץ לרחם מגיבים לשינויים הורמונליים בדומה לתאי האנדומטריום שבתוך הרחם, ובפרט לאסטרוגן.
כאשר יש דימום משכבת האנדומטריום שברחם, ייתכן גם דימום מרקמת האנדומטריום שמחוץ לרחם וכן תהליכים דלקתיים שונים.
לדם המופרש מהתאים שמחוץ לרחם אין דרך להיפלט מהגוף, והצטברותו גורמת בסופו של דבר להידבקויות בין הרקמה המדממת שאינה במקומה לבין איברים סמוכים, לנגעים ולרקמות צלקתיות בחלל האגן, למוקדים דלקתיים שעלולים לחדור לאיברים ולציסטות שוקולוד (אנדומטריומות).
אנדומטריוזיס פוגעת בפריון במספר מנגנונים, לרבות עיוותים אנטומיים כתוצאה מהדבקויות באגן, נזק לרקמה השחלתית כתוצאה הנוכחות אנדומטריומות, או במהלך ההסרה שלהן בניתוח, ועל ידי ייצור של ציטוקינים ופקטורי גדילה הפוגמים בתהליך הביוץ, ההפרייה וההשרשה.
גנטיקה
בנשים הסובלות מאי פריון נמצאה שכיחות גבוהה יותר של בעיות גנטיות.
- קריוטיפ לא תקין – הקריוטיפ הינה בדיקה מיקרוסקופית הבוחנת את הכרומוזומים. הדוגמא השכיחה ביותר בנשים הינה תסמונת טרנר בה נמצא כרומוזום X בודד (X,0 45) במקום שניים באופן נורמלי. מצב זה גורם לאי ספיקה שחלתית מוקדמת ביותר (לרוב כבר בגיל הילדות).
גם טרנסלוקציות (שחלוף של מקטעי כרומוזומים בינם לבין עצמם) עלולות לגרום לאי פריון. לאור העובדה כי במרבית המקרים לא יהיה חסר של מטען גנטי לנשא הטרנסלוקציה (טרנסלוקציה מאוזנת), היא לא תתבטא באופן קליני בהורה, אולם קיים סיכון גבוה שהצאצאים של נשא זה יקבלו מטען גנטי חסר או עודף (טרסלוקציה בלתי מאוזנת) שעל פי רוב תגרור אי פריון או הפלות חוזרות.
- מוטציה בגן בודד – גנים רבים חשובים לפוריות תקינה.
אחד המוכרים יותר הינו ה- FMR1, אשר מוטציה בו גורמת לפיגור שכלי בבנים בעיקר, ואי ספיקה שחלתית מוקדמת בנשים.

קרישיות יתר
קרישיות יתר מחולקת למולדת ולנרכשת.
הראשונה מעלה את הסיכון להתפתחות קרישים בדם ולמצבים מסכני חיים, אולם אין הוכחה שמשפיעה על הפריון בצורה כלשהי.
לעומת זאת, קרישיות היתר הנרכשת השכיחה ביותר הינה תסמונת APLA, בה מתפתחים נוגדנים כנגד הפוספוליפידים.
מצב זה עלול לגרום בין היתר לדחייה אימונולוגית של ההריון הצעיר, או לנזק שלייתי, ובכך לאי פריון או הפלות חוזרות.
בלתי מוסבר
אי פריון בלתי מוסבר הינה אבחנה הניתנת לבני הזוג לאחר שבירור מעמיק לא מצא את הסיבה העלולה לגרום לאי הפריון.
אי פריון גברי
בירור של אי פריון
תיזמון הבירור
הקונצנזוס גורס כי יש לבצע בירור אי פריון אצל בני זוג המנסים להרות במשך כשנה ללא הצלחה.
בירור מוקדם יותר נחוץ במקרים בהם גיל האישה הינו מעל 35, או במקרים בהם עולה חשד לבעיית אי פריון אצל אחד מבני הזוג.
כאשר מדובר באישה, וסתות לא סדירות יעלו חשד לביוצים לא סדירים. הסטוריה של מחלות מין, הריון חוץ רחמי, דלקת נרחבת באגן, אנדומטריוזיס מפושט או ניתוח אגני יעלו חשד לבעיה חסימתית, ואילו טיפול כמותרפי בעבר, או בת משפחה שסבלה מאי ספיקה שחלתית מוקדמת יכולים לכוון לבעייה שחלתית.
כאשר מדובר בגבר, דיווח על עיכוב בהתפתחות המינית או תפקוד מיני ירוד יעלה חשד לרמות נמוכות של טסטוסטרון.
היסטוריה של חבלה משמעותית לאשך, תסביב של האשך, ניתוח לתיקון אשך טמיר או טיפול כמותרפי, יעלו חשד לכשל אשכי ראשוני, ואילו דיווח על מחלות מין, בן משפחה החולה בציסטיק פיברוזיס (העדר ואס דפרנס) או סוכרת (שפיחה אחורית) יעלו חשד לבעייה במעבר הזרע.
כל המידע הזה ועוד אמור להילקח בפנייה הראשונית של בני הזוג למומחה הפריון.
במידה והתשובות לשאלות הללו הינן שליליות, ההמלצה היא להתמקד בשנה הראשונה בתזמון היחסים סביב הביוץ.
ניתן להיעזר לצורך תזמון הביוץ במגוון שיטות, החל ממדידת טמפרטורת הגוף בבוקר ומעקב אחר השינויים בריר הצווארי, דרך קיטים ביתיים של בדיקות שתן הרגישות לנוכחות ההורמון LH המופרש כ-24 שעות לפני הביוץ, וכלה במעקב סונוגרפי אחר הזקיק המתפתח ("מעקב זקיקים").
כמו כן, ניתן בשלב זה להמליץ על שינויים באורח החיים, אשר עשויים להגדיל את הסיכויים להרות, לרבות הגעה ל BMI אידיאלי באמצעות דיאטה נכונה ופעילות גופנית, הפסקת עישון והפחתת צריכת אלכוהול.

הבירור הראשוני של אי הפריון
ראשית, אל למומחה הפריון להתעלם מהלחץ הנפשי הכרוך באי פריון, ואשר יכול להתבטא ברגשות כגון דיכאון, חרדה וכעס, ולגרום בעצמו במעין מעגל קסמים לירידה בפריון.
שנית, יש לזכור תמיד כי בירור אי הפריון מבוצע במקביל בשני בני הזוג, ולא לצאת מתוך ההנחה השגוייה כי הבעיה נעוצה באישה.
החלק הבא בכל בירור יכלול לקיחת היסטוריה רפואית, המכוונת לגורמי הסיכון לאי הפריון כפי שהוצג לעיל, הבנת משך אי הפריון, וכן תדירות ואופי יחסי המין.
בהמשך, תבוצע בדיקה פיזיקלית הכוללת בין היתר מדידת BMI, אבחון אקנה או שיעור יתר בנשים (מרמז על עודף בהורמוני מין גבריים, האופייני לתסמונת השחלות הפוליציסטיות למשל), בדיקת בלוטת התריס, בדיקת החזה לאבחון הפרשת חלב בנשים (מרמז על רמות גבוהות של פרולקטין), ואבחון רקמת שד בגברים, ולסיום בדיקת הגניטליה.
המשך הבירור הראשוני יכלול:
- בדיקת זרע לגבר – במידה ואינה תקינה יש לחזור עליה לאחר כחודש. אין להגיע למסקנה נמהרת על סמך בדיקת זרע בודדת. קיימות בדיקות נוספות לזרע, כגון מדידת אחוז תאי הזרע אשר ה DNA שלהם פגום, או בדיקה המבוצעת בהגדלה של X 6000 לבחינה מדוקדקת של המורפולוגיה של הזרע, אולם הן אינן חלק מהבירור הראשוני.
- הערכת הביוץ של האישה – ניתן לבצע באמצעים שונים כאמור. בין היתר – מדידת טמפ', מעקב אחר הריר הצווארי, בדיקות שתן, בדיקות דם ומעקב סונוגרפי.
- הערכת הרזרווה השחלתית – שלוש השיטות הנפוצות הינן ביצוע פרופיל הורמונלי (בדיקת דם ביום 2-4 לווסת), בדיקת דם ל AMH ובדיקת אולטרסאונד בתחילת המחזור לספירת כמות הזקיקים (ANTRAL FOLLICLE COUNT), עם יתרונות וחסרונות לכל שיטה כמובן.

- שלילת בעייה מכאנית – גם לצורך כך קיימות מספר שיטות הנבדלות אחת מהשנייה ברגישות וספציפיות השיטה וכן במידת חוסר הנעימות הכרוכה בהן. הנפוצה ביותר הינה צילום הרחם.
מדובר בהזרקת חומר ניגוד אשר מדגים את הרחם, החצוצרות והאגן.
חסרונה טמון בכך שמסב כאב משמעותי לחלק מהנשים.
אפשרות נוספת הינה בדיקת אולטרסאונד תוך כדי הזלפת מי מלח (סיליין) לרחם ולחצוצרות.
שיטה זו אינה נופלת ביכולותיה מצילום הרחם, אולם לרוב מסבה פחות חוסר נוחות לאישה.
לציין כי לאחרונה החל שימוש בהזרקת תכשירים מסחריים במרקם קצפי במקום מי המלח המאפשרים הדמייה טובה על ידי האולטרסאונד ובד בבד כמעט ולא גורמים לחוסר נוחות. במידה ונרצה לאבחן פתולוגיות רחמיות בלבד (ללא החצוצרות), שיטת הבחירה הינה ההיסטרוסקופיה אשר הינה הרגישה (מדוייקת) ביותר להתוויה זו.
טיפול (תקציר נמרץ...)
לאחר שזיהינו את הסיבה לאי הפריון, המטרה היא להתאים טיפול אשר יתקן את הבעיה, או לחילופין יתגבר עליה במידה ואינה ניתנת לתיקון.
קו ראשון לטיפול – שינוי באורח החיים
ההמלצה לבני הזוג הינה להכניס שינויים במנהגים היומיומיים על מנת לשפר את הפריון, כגון הפסקת עישון, הגעה ל BMI רצוי, הפחתה בצריכת קפאין ואלכוהול, פעילות גופנית ותזמון נכון של קיום יחסי המין.
השינוי באורח החיים המשמעותי ביותר הינו ירידה או עליה ב BMI לטווח הרצוי.
נשים אשר אינן בטווח זה מועדות להפרעות בביוץ ולתת פריון. עבור נשים שמנות (BMI>30) הסובלות משחלות פוליציסטיות, ירידה במשקל של בין 5-10 אחוזים בלבד מספיקה להחזיר ביוצים נורמלים ב יותר מ 50% מהמקרים!
לחילופין, נשים עם BMI הנמוך מ 17, בין אם נובע מהפרעות אכילה או פעילות גופנית קיצונית, עלולות לפתח בעיית ביוץ או במקרים חמורים יותר חוסר משמעותי באסטרוגן. גם נשים אלו ירוויחו רבות באמצעות שינוי ב BMI.
במידה וקיימים גורמים אחרים לאי הפריון, או כאשר השינוי באורח החיים לא נמצא אפקטיבי או לא צלח, נעבור לטיפול תרופתי.

תכשירים להשראת ביוץ
במידה וקיימת בעיית ביוץ, קיימות מספר תרופות העשויות לסייע להשגתו. בנוסף, ניתן במקרים ספציפיים לבצע ניתוח לצורך מטרה זו.
התרופה השכיחה ביותר כנגד בעיית ביוץ נקראת קלומיפן ציטרט (איקקלומין) שהינה חלק ממשפחת ה- SERM (Selective estrogen modulator), אשר מתאפיינות בכך שיש להן יכולת לתפקד באופן דומה לאסטרוגן באזורים מסויימים בגוף ולחילופין באופן המתנגד להשפעת האסטרוגן באזורים אחרים.
השפעת הקלומיפן על ההיפופיזה וההיפותלמוס במוח גורמת למצב המדמה מחסור באסטרוגן, ולכן להפרשת יתר של גונדוטרופינים (בעיקר FSH) במסגרת המשוב החיובי של הפרשת ההורמונים.
תגובה זו עונה על המחסור ב FSH שהינה במקרים רבים הסיבה להיעדר הביוץ. ואכן, כשני שלישים מהנשים עם בעית ביוץ, יחוו ביוצים תחת טיפול בקלומיפן.
למרבה הצער, קלומיפן משפיעה גם על רירית הרחם בצורה המתנגדת לאסטרוגן, ובכך מפריע לעיבוי הרירית הרצוי להשרשה. אי לכך, רק כמחצית מהנשים שיבייצו עקב הטיפול, יהרו בסופו של דבר.
במקרים אלו, ניתן להשתמש בתרופה מקבוצת מעכבי אנזים הארומטז (Aromatase inhibitors), לטרוזול לדוגמא.
אנזים זה אחראי על ייצור האסטרוגן מאנדרוגנים (הורמוני המין הגבריים), ולכן עיכובו יוביל לירידה ברמות האסטרוגן וכתוצאה מכך, להפרשה מוגברת של גונדוטרופינים (שוב FSH בעיקר) ולביוץ.
היתרון של קבוצה זו בין היתר, טמון בזמן מחצית החיים הקצר שלה, התורם להעדר השפעה מעכבת על רירית הרחם וכן סיכון מופחת להריון מרובה עוברים.
אפשרות נוספת לצורך גרימת ביוץ הינה הזרקה תת עורית של הורמונים מסוג הגונדוטרופינים (גונדוטרופין מסוג FSH בלבד, או שילוב של הגונדוטרופינים FSH ו-LH).
הורמונים אלו מוזרקים מתחת לעור באזור הבטן, באמצעות עטים ייעודיים.
במקרים מסויימים נתחיל ישירות מסוג טיפול זה (למשל באי פריון על רקע בלתי מוסבר).
יש לציין כי הטיפול בזריקות ההורמונים הללו כרוך בעליה בסיכון להריון מרובה עוברים וכן לתופעה המכונה 'גירוי יתר שחלתי' אשר עלול להוות סכנה לאישה, ולכן יש צורך במעקב הדוק של הרופא במהלך הטיפול וכן מיומנות לא מבוטלת.
מטפורמין, המפחית את העמידות לאינסולין הקיימת בחלק מהנשים הסובלות משחלות פוליציסטיות, הוכח כיעיל לצורך השראת ביוץ בתת קבוצה זו, אם כי במידה פחותה מקלומיפן.
נשים הסובלות מהפרשת פרולקטין מוגברת כתוצאה מאדנומה בהיפופיזה המפרישה פרולקטין, אשר גורם להפרעה בביוץ התקין, ייהנו מתכשירים נוגדי דופמין כדוגמת דוסטינקס, אשר מפחיתים את הפרשת הפרולקטין.
כמו כן, ניתוח לפרוסקופי שבמהלכו יוצרים חורים ברקמת השחלה הוכח כיעיל בנשים הסובלות מבעיית ביוץ כחלק מסנדרום השחלות הפוליציסטיות, ככל הנראה באמצעות הפחתה בכמות התאים בשחלה המייצרים אנדרוגנים. זו כמובן אינה פרוצדורה המבוצעת באופן תדיר, לאור העובדה שקיימות חלופות פשוטות בהרבה להשגת ביוץ.
לאחר השגת הביוץ, ניתן לנסות להרות על ידי קיום יחסי מין או בסיוע של הזרעה תוך רחמית, אשר במהלכה נלקח הזרע ומוזרק ישירות לרחם באופו מתוזמן עם הביוץ. היתרון העיקרי של ההזרעה הינו הגדלה משמעותית במספר תאי הזרע המגיעים לחצוצרות (שם ממתינה להם הבייצית), כתוצאה מדילוג על הנרתיק וצוואר הרחם אשר מקשים על הגעת תאי הזרע ליעדם.
הפריה חוץ גופית (IVF)
במסגרת תהליך זה, מבוצע גירוי שחלתי על ידי זריקות תת עוריות של הורמונים מסוג גונדוטרופינים במגוון מינונים ושיטות, כאשר בדרך כלל מתבצע שימוש במינונים גבוהים יותר של הורמונים מאשר בטיפולי ההזרעה, משום שהמטרה הינה להפיק מספר רב של ביציות.
לאחר שהזקיקים והביציות שבתוכן הגיעו לכדי הבשלה, ניתנת זריקה נוספת על מנת להשרות ביוץ (אוביטרל לדוגמא) וכ-36 שעות לאחר מכן מבוצעת שאיבה של הביציות מהשחלה באמצעות מחט דקה, המוחדרת מהנרתיק תחת הדמייה של אולטרסאונד.
תהליך השאיבה מתקיים בחדר ניתוח, ועל פי רוב מתבצע תחת הרדמה כללית קצרה המאפשרת התאוששות מהירה לאחריה.
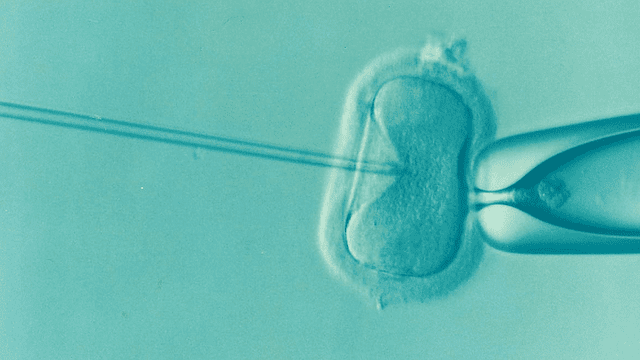
את הביציות מפרים על ידי זרע בתנאי מעבדה לצורך יצירת עוברים, אשר יועברו לרחם בבוא העת.
מספר הימים המדוייק אשר ניתן לעוברים להתפתח בתנאי המעבדה משתנה בהתאם למטופלים ולתוצאות הטיפול, כאשר התזמון השכיח של ההחזרה הינו בגיל עוברים של 3 ימים (עובר "איכותי" יהיה בן 8 תאים) או לאחר 5 ימים (בלסטוציסט – מעל 100 תאים).
ישנם יתרונות וחסרונות לכל אחד מהתזמונים שלא כאן המקום לפרטם.
בהפריה חוץ גופית סטנדרטית (IVF) מתרבתים כל ביצית שמתקבלת עם עשרות אלפי תאי זרע ללא התערבות בתהליך ההפריה עצמו, וללא בחירת תא הזרע הספציפי שייפרה את הביצית.
עם זאת, במקרים מסויימים כגון איכות זרע ירודה, מתבצע תהליך המכונה ICSI (Intra cytoplasmic sperm injection), אשר במהלכו נלקח תא זרע ספציפי ומוזרק לתוך הביצית עצמה.
במקרים בהם התחלנו בטיפולים של השראת ביוץ עם או בלי הזרעות אולם לא הצלחנו להשיג הריון, נעבור לטיפולי הפריה חוץ גופית אשר מקנים סיכוי גבוה יותר להרות בכל מחזור ומחזור.
כמו כן, ישנם מקרים רבים בהם טיפולי ההפריה החוץ גופית יהיו הבחירה הראשונית, כגון – בעיה מכאנית, בחצוצרות בעיקר, הגורמת לחסימה ולא מאפשרת לזרע להגיע את הבייצית הממתינה לו בחצוצרה, או בעיה משמעותית באיכות הזרע שמפחיתה משמעותית את הסיכויים להריון באמצעות הזרעה, או אי פריון כתוצאה מרזרווה שחלתית נמוכה.
טיפולים ספציפיים לגבר
סיכום
בדף זה בוצעה סקירה כללית על אי הפריון בגבר ובאשה, במטרה לשפוך אור על הגדרות אי הפריון, שכיחות התופעה, האטיולוגיות המרכזיות הגורמות לה, ולבסוף על עקרונות הטיפול בזוגות הסובלים ממנה, בהתאם לבעיה הספציפית שנמצאה בכל מקרה ומקרה.
ניתן להיווכח, שהטיפול בתופעה שכיחה זו הינו רב גוני, החל משינוי באורחות החיים, דרך טיפולים תרופתיים וניתוחיים, וכלה בטיפולי פריון מתקדמים בדמות הפרייה חוץ גופית. כמו כן, על המטפל בזוג הסובל מבעיית פריון לזכור בכל עת את הלחץ הנפשי הכרוך בתהליך, ולכן להוות כתף תומכת וגורם מרגיע לזוג, ואף להפנות לתמיכה נפשית מקצועית במקרה הצורך.

