אי פריון הגבר
ידוע לנו כי ניתן למצוא מרכיב גברי התורם לאי הפריון בעד 50%! מכלל המקרים בהם קיימות בעיות בפוריות, כאשר בכמחצית ממקרים אלו בעיית פריון הגבר הינה המרכיב היחידי ובמחצית השנייה של המקרים קיים שילוב של מרכיב נשי וגברי התורמים לירידה בפריון.
מנסיוני, זוגות רבים אינם מקבלים מענה מספק למרכיב של אי פריון הגבר, תופעה העלולה לגרום לפגיעה משמעותית בסיכויים להצלחת הטיפול.
ידוע כי זוגות העוברים טיפולי פוריות חווים קשיים רבים ולא פעם התהליך מושווה לנסיעה ברכבת הרים – עליות וציפיות גבוהות, לצד ירידות ואכזבות.
אין ספק כי חוסר מתן דגש מספק לסוגיית פוריות הגבר עלולה להגביר את התסכול ולגרום לבזבוז של זמן יקר ומשאבים, ולעומת זאת, שימת דגש על שני בני הזוג כבר מהשלב ההתחלתי וביצוע בירור מקיף לגבר לרבות בדיקה גופנית, הערכת המאזן ההורמונלי, בדיקת אולטרסאונד ובדיקות גנטיות טומן בחובו עלייה בסיכויים להשגת ההריון המיוחל.

הסיבות לאי פריון הגבר
למרבה הצער, בכ 40-50% ממקרי אי הפריון, בהם תבחין הזרע הינו פתולוגי, לא נמצא את הסיבה לכך! אף על פי כן, את הסיבות הגורמות לאי פריון גברי ניתן לחלק ל-3 משפחות עיקריות:
- בעיה מרכזית בהפרשת ההורמונים המוחיים מההיפותלמוס (GNRH) או מההיפופיזה (LH,FSH) – 2-5% מהמקרים המאובחנים. במרבית מקרים אלו ניתן לטפל בהצלחה על ידי מתן חיצוני של ההורמונים החסרים.
- בעיה ראשונית באשכים הפוגעת בספרמטוגנזיס (תהליך ייצירת הזרע) – 75% מהמקרים המאובחנים.
- בעיה במעבר הזרע (חסימה) למרות ייצור תקין – 20% מהמקרים המאובחנים.
לסקירת הסיבות העיקריות הגורמות לירידה בפריון הגבר לחצו כאן.
ניתוחים להפקת זרע במקרים של אזואוספרמיה (לרבות מיקרוטסה)
לד"ר אלטמן ניסיון רב בביצוע הניתוחים השונים להפקת זרע ישירות מהאשך או מיתרת האשך.
אחד מ-100 גברים סובל מאזואוספרמיה – העדר מוחלט של זרע בשפיכה.
בחלק ממקרים אלו, ניתן להפיק תאי זרע ישירות מהאשך או מיותרת האשך (אפידידימס).
קביעת הנורמות לנתוני הזרע
ארגון הבריאות העולמי (WHO) פרסם ב 2010 את הרף התקין התחתון של נתוני הזרע, כפי שמופיע בטבלה להלן.
קיימת מגמה של ירידה משמעותית בריכוז תאי הזרע בעולם במהלך 50 השנים האחרונות. ה"חשודים" העיקריים לכך הם זיהום סביבתי ורעלנים, אך טרם נמצאה הוכחה חד משמעית לכך.
קריטריונים לקביעת איכות הזרע

הטיפולים לבעיות השונות הגורמות לירידה בפריון הגבר
כאשר הבעיה הזכרית הינה קלה ניתן לטפל על ידי הזרעות, ואילו במקרים בהם הבעיה הינה חמורה (למשל ספירה מאוד נמוכה), יש צורך בטיפולי הפריה חוץ גופית עם הזרקת הזרע ישירות לתוך הביצית (ICSI).
אולם, חשוב לציין כי קיימות מספר אפשרויות לשיפור נתוני הזרע:
- תזונה נכונה ותוספי מזון – תזונה עשירה בדגים, ירקות ופירות ובאגוזים, וכן צריכה של תוספי מזון כגון נוגדי חמצון ( ויטמין E, ויטמין C), אומגה 3, חומצה פולית ו B12, אבץ וסלניום הוכחו כבעלי יכולת לשפר את איכות הזרע בחלק מהגברים
- IKACLOMIN/ANASTRAZOLE – תרופות לטיפול פומי (דרך הפה) אשר עשויות להעלות את ריכוז הטסטוסטרון במקרים שבהם הוא נמוך.
- גונדוטרופינים (הזרקת הורמונים) – במקרים בהם הסיבה לאי הפריון נובעת מבעיה בהפרשת הגונדוטרופינים מהמוח
- ניתוח לתיקון וריקוצלה (ראה סיבות לאי פריון הגבר)– במקרים בהם ישנו וריקוצלה משמעותי בנוכחות ירידה בנתוני הזרע, תיקון הוריקוצלה יתרום לשיפור בנתוני הזרע בכ- 60-70% מהמקרים, ויגדיל את הסיכוי להרות באופן ספונטני.
- ניתוחים להפקת זרע מהאשך – בחלק מהמקרים, בהם לא נמצא זרע כלל בשפיכה, ניתן למוצאו באשך עצמו או ביותרת האשך. קיימים מספר סוגי ניתוחים לצורך כך. ראה פירוט להלן.
ניתוחים להפקת זרע במקרים של אזואוספרמיה (לרבות מיקרוטסה)
אחד מ-100 גברים סובל מאזואוספרמיה – העדר מוחלט של זרע בשפיכה.
בחלק ממקרים אלו, ניתן להפיק תאי זרע ישירות מהאשך או מיותרת האשך (אפידידימס).
מצבי האזואוספרמיה מחולקים באופן גס לשני סוגים:
- סיבה חסימתית – במקרים אלו תהליך ייצור הזרע הינו תקין, אולם בשל חסימה באיזור מסויים של צינורות הולכת הזרע או בשל חסר מולד של צינורות אלו, לא מתאפשר לזרע להיפלט החוצה בתהליך השפיכה.
- בעייה בייצור הזרע – במקרים אלו אין ייצור זרע כלל באשכים או קיים ייצור מועט ביותר של זרע, אשר לאור כמותו ואיכותו לא מצליח למצוא את דרכו החוצה בשפיכה.
קיימים מספר סוגי ניתוחים לצורך כך, הנבדלים בינהם במקום חיפוש הזרע – האשך או האפידידימיס, בהיקף החיפוש – האם דוגמים מספר מקומות בודדים באשך או שמבצעים חיפוש נרחב על פני רוב שטח האשך, באופן הדגימה – דגימה אקראית ממספר אזורים, לעומת בחינה מיקרוסקופית של האשך ודגימה מאיזורים הנראים בריאים יותר.
באופן טבעי, לכל שיטה קיימים ירונות וחסרונות, ויש לבחור את השיטה המתאימה לכל מטופל באופן ספציפי ומדוייק.
הניתוחים השונים:
ניתוחים מיתרת האשך (אפידידימיס)
ניתוחים אלו מתאימים רק למצבים בהם ייצור הזרע באשך תקין והסיבה להעדר הזרע בשפיכה (אזואוספרמיה) הינה חסימתית.
PESA- Percutaneous Epididymal Sperm Aspiration
בניתוח זה לא מבצעים חתך בשק האשכים, אלא דוגמים את האפידידימיס באמצעות דקירת מחט עדינה דרך העור ושאיבת הזרע על ידי יצירת לחץ שלילי.
MESA- Microsurgical Epididymal Sperm Aspiration
בניתוח זה במצעים חתך בעור של שק האשכים ודרך השכבות השונות, עד לחשיפת האפידידימיס.
בשלב זה מבצעים חתך עדין באפידידימיס עצמו, תחת הנחיית מיקרוסקופ, על מנת לבחור את האתר האופטימלי לשאיבת נוזל הזרע אשר לכוד שם ואינו יכול לצאת בשפיכה.
ניתוחים להפקת זרע ישירות מהאשכים
TESA- TEsticular Sperm Aspiration
בניתוח זה לא מבצעים חתך בשק האשכים, אלא דוגמים באופן אקראי מספר אזורים באשך (בדרך כלל, לפחות דגימה אחת מכל אחד מארבעת הקטבים של האשך).
הדגימה מבוצעת באמצעות דקירת מחט עדינה ושאיבה של הרקמה על ידי יצירת לחץ שלילי.
TESE- TEsticular Sperm Extraction
בניתוח זה מבצעים חתך בעור שק האשכים ובשכבות השונות בעוטפות את האשך (טוניקה וגינליס וטוניקה אלבוגינאה).
חיתוך הטוניקה אלבוגינאה (מעטפת האשך) מבוצע בדרך כלל במספר אזורים שונים, על מנת לחשוף את צינוריות הזרע המהוות את מרבית רקמת האשך ולדגום אותן באופן אקראי.
הרקמה הנלקחת עוברת עיבוד במעבדה הסמוכה לחדר הניתוח ללאחר מכן מתבצע חיפוש של תאי זרע.
Micro-Surgical TEsticular Sperm Extraction - (מיקרוטסה) Micro-TESE
בניתוח זה מבצעים חתך בעור שק האשכים ובשכבות השונות העוטפות את האשך, עד לחשיפת מעטפת האשך.
בשלב זה מבצעים חיתוך רחב יותר במעטפת האשך, אשר מאפשרת חשיפה של שטח נרחב בהרבה של האשך.
הבדל נוסף לעומת ניתוח ה TESE הינו השימוש במיקרוסקופ המגדיל פי 20-25 את שדה הניתוח. ההגדלה של צינוריות הזרע מאפשרת דגימה שאינה אקראית, אלא את בחירתן של צינוריות הזרע הנראות בריאות ביותר על סמך קוטרן, צבען וקרבתן לכלי דם.
ההנחה המקובלת (אף על פי שיש לציין כי קיימים חילוקי דעות בספרות המדעית על כך) הינה שהסיכוי למציאת זרע בצינוריות אלו גבוהה יותר מאשר בצינוריות עם המראה המנוון ('אטרופי').
הנחה זו מאפשרת דגימה של מספר מועט של צינוריות זרע (בעלות המראה הבריא בלבד), ממספר רב של אזורים באשך ובכך את הגדלת הסיכוי למציאת תאי זרע, זאת מבלי להגדיל את כמות הרקמה הכללית הנלקחת מן האשך ולכן ללא הגדלת הנזק האשכי (כגון הפחתת ייצור הורמון הטסטוסטרון מהאשך).
ניתוח זה אורך זמן רב יותר (כשעתיים) לאור החיפוש המדוקדק המבוצע במהלכו והוא מתאים בעיקר למקרים בהם סיכויי מציאת תאי זרע הינם נמוכים יותר מראש, או במקרים בהם השיטות הקונבנציונליות להפקת זרע כשלו.
כאמור, מניתוח תוצאותיהם של מרבית המחקרים בספרות המקצועית (אך לא כולם), עולה כי הסיכוי למציא זרע בשיטה זו עולה על ניתוח ה TESE, במהלכו נלקחות דגימות באופן אקראי ועל כך יינתן פירוט בהמשך.
כמו כן, למרות שניתוח המיקרוטסה הינו ארוך יותר, נמצא כי הסיכוי לסיבוכים עקב ניתוח זה אינו עולה על הסיכוי לסיבוכים מניתוח ה TESE ה'רגיל' (כאשר בשניהם הסיכוי לסיבוכים הינו נמוך).
בתמונה זו אנו רואים הדגמה של רקמת האשך כפי שנראה תחת הגדלת מיקרוסקופ במהלך הניתוח.
ניתן לראות צינוריות זרע 'בריאים' (צהבהבים ורחבים יותר, הקו הצהוב העליון), לצד צינוריות זרע 'מנוונים' (לבנים ודקים, הקו הצהוב התחתון).
אין טעם לדגום באופן 'עיוור' את כל רקמת האשך, אם ניתן לבחור באופן סלקטיבי רק את הצינוריות בהם קיים סיכוי גבוה יותר למציאת זרע.

סקירת הספרות הרפואית העדכנית
השוואת הסיכויים למציאת זרע בין ניתוח ה TESA ובין ניתוח ה TESE, במקרים של אזואוספרמיה שאינה חסימתית:
במאמר שפורסם בעיתן המדעי FERTILITY&STERILITY בשנת 2015 ע"י et al. Bernie אשר בו בוצעה מטאנליזה של מספר מחקרים (סיכום הנתונים מהמחקרים שבוצעו) עלתה המסקנה שסיכויי מציאת זרע בניתוח TESE במקרים אלו היתה גבוהה עד פי -2 !
לעומת הסיכויים למציאת זרע בניתוח TESA – 56% לעומת 28% בהתאמה.
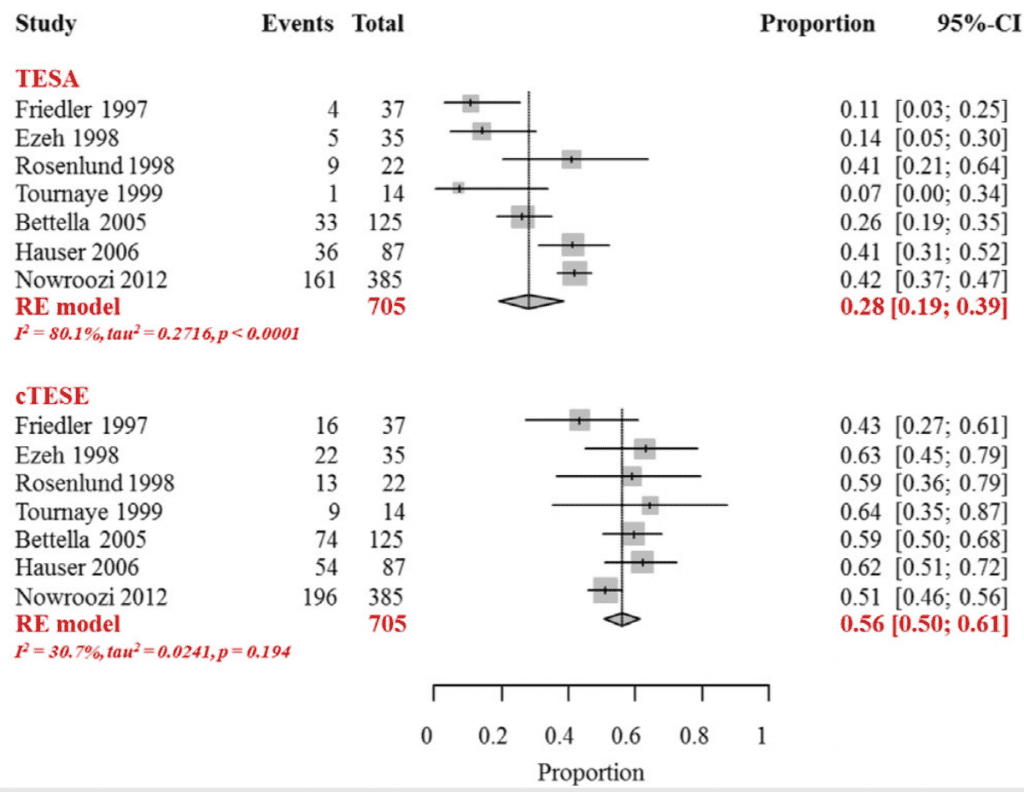
השוואת הסיכויים למציאת זרע בין ניתוח ה TESE ובין ניתוח ה Micro-TESE, במקרים של אזואוספרמיה שאינה חסימתית:
מניתוח תוצאות המאמר המדובר של et al. Bernie עולה המסקנה כי הסיכוי למציאת זרע בניתוח Micro-TESE גבוה מהסיכוי למציאת זרע בניתוח ה TESE ה'רגיל' – 52% לעומת 35% בהתאמה.
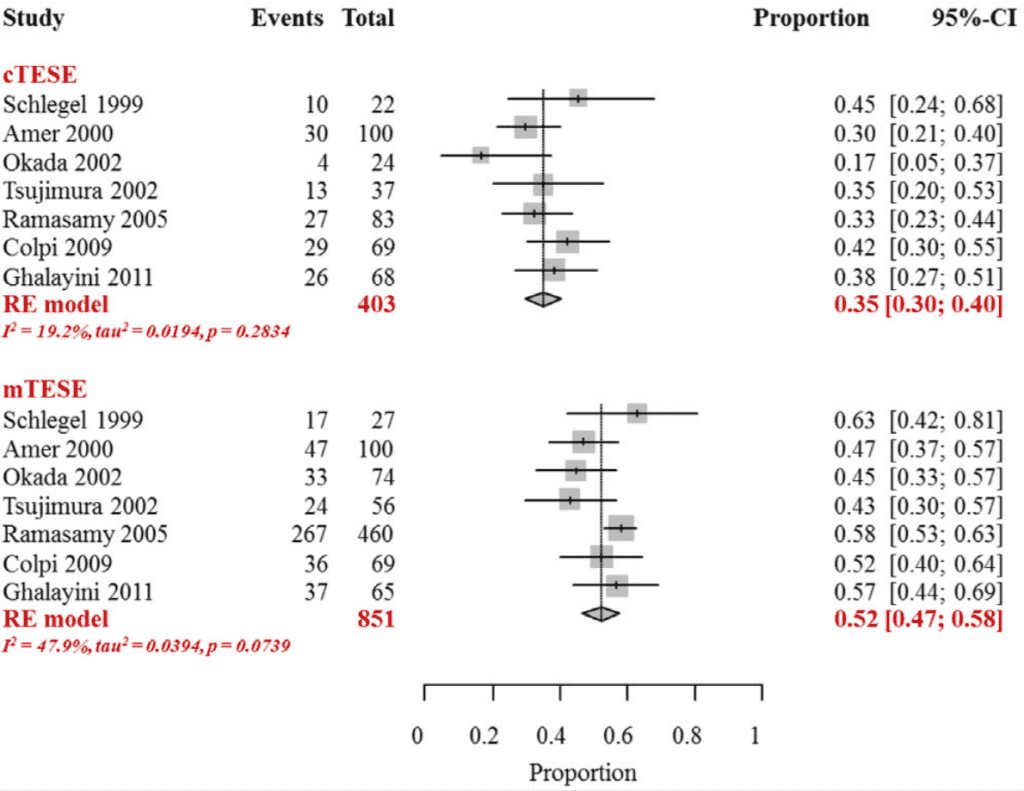
גם מניתוח תוצאות המאמר שפורסם בשנת 2017 בעיתון המדעי ANDROLOGY עולה כי הסיכוי למציאת זרע במיקרוטסה הינה גבוהה יותר – 54% לעומת 33% ב TESE 'רגיל'.


